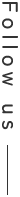当クリニックにおける糖尿病治療7つの特長
- 糖尿病専門医による専門的で高度な診療を受けていただけます。
- 1型糖尿病や妊娠糖尿病など、特殊な病態にも対応可能です。
- 1型糖尿病のインスリンポンプ治療にも対応します。
- 個々の患者さんに合わせた「オーダーメイドの治療」をご提供いたします。
- 院内で迅速の血糖値、HbA1c検査を行い、検査後すぐに治療方針を決定することが可能です。
- 管理栄養士による食事・栄養指導を行っています。
- 循環器専門医、透析専門医として様々な合併症のフォローもお任せください。
- 特に心筋梗塞・狭心症を合併した糖尿病治療、透析治療中の糖尿病治療をもっとも得意としています。
このような症状の方は受診をお勧めします
- 健診等で「血糖値の異常」を指摘された
- 尿の回数が多く、量も多い
- このごろ目立って太ってきた
- 尿の臭いが気になる
- いくらでも食べられる
- 下腹部が痒い
- 急に甘いものがほしくなる
- 手足が痺れる
- よく食べるのに痩せる
- 足がむくむ
- ひどく喉が渇く
- やけどや怪我の痛みを感じない
- いつも残尿感がある
- 視力が落ちてきた など
糖尿病の検査について
血糖値、HbA1c検査を迅速に行いますので、すぐに治療方針を決定することができます。
また糖尿病については血糖を管理することが一番重要ではありますが、それのみではありません。合併症の評価のために以下の検査を定期的に行い、早めの病気を見つけ適切に治療に導きます。
- 心電図・心エコー検査・運動負荷試験:狭心症、心筋梗塞、不整脈の評価
- 呼吸機能検査・レントゲン検査:肺年齢、たばこの影響
- ABI・頚動脈エコー検査:足や脳への血流の評価
- 骨密度検査:骨粗しょう症の評価
当クリニックでは、糖尿病の合併症のほとんどを診断可能です。
糖尿病とはどんな病気?
 糖尿病は、何らかの原因でブドウ糖(血糖)を上手に細胞に取り込めなくなり、血液中のブドウ糖が増えてだぶつき、高血糖となる慢性疾患です。
糖尿病は、何らかの原因でブドウ糖(血糖)を上手に細胞に取り込めなくなり、血液中のブドウ糖が増えてだぶつき、高血糖となる慢性疾患です。
血糖濃度の高い状態が長く続くと、全身の血管を障害して合併症が起きると同時に、全身の組織に様々な悪影響が及びます。この合併症を予防するために血糖値を下げることが糖尿病の治療の目的になります。 しかし、糖尿病には大きな問題があります。それは「症状が全く出ない」ということです。 ですので自分が病気であることすら気づかずにいる方がたくさんおられます。また糖尿病であることが分かっても、症状がないために通院が滞ることも多々あります。
糖尿病はサイレント・キラー(silent killer)とも呼ばれ、知らず知らずのうちに身体をむしばんでいく恐ろしい病気です。そのため、心筋梗塞や脳梗塞といった合併症を若年で発症してしまうことになり、寿命を約10年短くしてしまいます。糖尿病患者さんの平均寿命は男性で約69歳、女性で約72歳と言われています。
糖尿病は治療開始が早ければ早いほど、その後の状態が良くなるというデータもありますので、早い段階からの治療をお勧めします。そして症状がないからこそ、きちんと通院して検査を受けることで、きちんと管理されていること、合併症が出ていないことを確認することが重要となってきます。
血糖値とは?
 食事をし、消化されたブドウ糖が血液中に流れ、それが膵臓から出るインスリンの働きによって細胞に吸収されていきます。この一連の流れで、血糖値はおおよそ80~140 mg/dl程度にコントロールされています。
食事をし、消化されたブドウ糖が血液中に流れ、それが膵臓から出るインスリンの働きによって細胞に吸収されていきます。この一連の流れで、血糖値はおおよそ80~140 mg/dl程度にコントロールされています。
図1が私の血糖値です(2週間、血糖をはかる機械をつけました) ご覧の通り、ほぼ80~140 mg/dlに収まるようになっています。
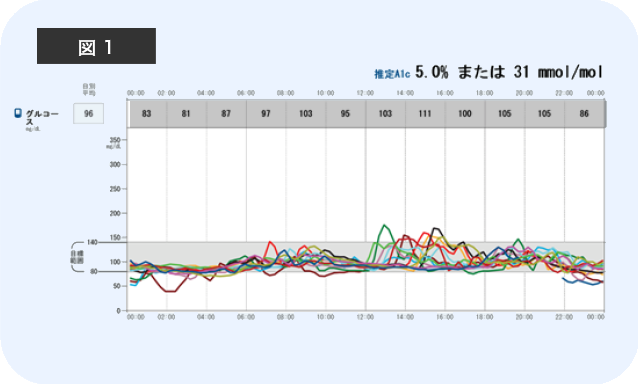
 しかし、糖尿病患者さんではさまざまな理由で血糖が高い状況が続きます。 図2がその一例です。
しかし、糖尿病患者さんではさまざまな理由で血糖が高い状況が続きます。 図2がその一例です。
健診で高血糖を指摘されて来院された患者さんです。食後には350 mg/dlまで上昇しているのが分かりますね。正常の2~3倍ありますが、症状はありません。
糖尿病を放置するとどうなる?

きちんと「血糖コントロール」をしないと、血液中に溢れたブドウ糖が全身の血管にダメージを与え、様々な合併症を招くようになってきます。
合併症というのは、ある病気が元になって起こってくる、別の病気や症状のことです。
糖尿病の合併症には、三大合併症と言われる「糖尿病網膜症」「糖尿病神経障害」「糖尿病腎症」や大血管障害(心筋梗塞や脳梗塞、末梢動脈性疾患など)があります。
糖度の高い(甘い)果物を触ると手がベトベトした経験はどなたもあるかと思います。血糖値が高いということは、血液の中の糖度が高いということ=血液がドロドロしている、ということになります。ドロドロとした血液のために、全身の臓器にさまざまな合併症を起こすこととなります。
糖尿病の代表的な合併症

- 心臓病(心筋梗塞・狭心症など)・・・胸の痛み、圧迫感
- 脳梗塞・・・手足が動きにくい、ふらつく、呂律が回りにくい
- 糖尿病腎症・・・おしっこが泡立つ、手足のむくみ、人工透析
- 糖尿病網膜症・・・ものが見えにくい、まぶしい など
- 糖尿病性神経障害・・・手足のしびれ・痛み、立ちくらみ など
- 糖尿病足病変・・・足が乾燥する、歩くと痛い、水虫 など
- 骨粗しょう症・・・骨が痛い、背が縮んだ など
- 歯周病・・・歯が痛い、口臭がひどい、歯が抜ける など
主な糖尿病合併症
大血管障害(心筋梗塞、脳梗塞、末梢動脈疾患など)
糖尿病により血糖値の慢性的に高い状態が続くと、細い血管のみならず太い血管もダメージを受けます。動脈硬化を起こした血管は狭くなり、時には詰まってしまうこともあります。血流が悪くなったり、完全に詰まったりすると、様々な病気を引き起こします。
大血管障害は、高血糖・高血圧・脂質異常症(高脂血症)・肥満(特に内臓肥満)の4つの組み合わせで起こりやすくなります。これは「メタボリックシンドローム」の4つの要素と同じです。その他にも、喫煙・加齢・運動不足・ストレス・不適切な食生活などが動脈硬化の原因となります。
したがって、動脈硬化を予防するためには、糖尿病の治療はもちろんのこと、肥満や高血圧、脂質異常症など、他の生活習慣病も同時に治療していくことが大切です。
心筋梗塞
心臓に酸素や栄養を供給している冠動脈が硬化・狭窄し、冠動脈の内腔が狭くなったところに、血液の塊(血栓)が詰まって血管を塞いでしまうと、酸素が供給されなくなった部位の筋肉がダメージを受け、心筋梗塞を発症します。通常なら、心筋梗塞が起こると胸が強く締めつけられるような激しい痛みが生じますが、糖尿病による神経障害を併せ持っている患者さんでは、痛みを覚えないケースもあります(無痛性心筋梗塞)。心筋梗塞の死亡率は30~40%と言われ、非常に重篤な病気です。
脳梗塞
脳の血管が詰まってしまい、詰まった箇所の先に血液が供給されなくなってしまうのが脳梗塞です。そして閉塞を来たした場所に対応して、様々な症状が引き起こされます。半身の麻痺や言葉の障害などが、その代表例です。半身が麻痺となりますと、食事、排泄、入浴といった、これまでは当たり前の日常生活を一人では行えなくなります。発症した時点から突然、一人では何もできなくなってしまい、介護を受ける人生が待っています。
末梢動脈性疾患
足の血管の動脈硬化が進行し、動脈の狭窄や閉塞によって血流が悪化することによって引き起こされます。足やふくらはぎが痛くなって運動ができない、休み休みでないと歩けない(間欠性はこう)などの症状が現れ、生活・行動範囲も制限されてきます。さらに症状が進むと、潰瘍や壊疽(えそ)を起こしてしまい、足を切断しなければならなくなるケースも出てきます。足を切断した後の1年死亡率は44%と言われており、糖尿病においては足の評価は極めて重要です。
糖尿病の三大合併症
糖尿病網膜症
目の内側には、網膜(目から入った光が像を結ぶ場所)という膜状の組織があり、光や色を感じる神経細胞が敷きつめられています。高血糖の状態が長い期間にわたって続くと、ここに張り巡らされた細い血管が動脈硬化による損傷を受け、血流が悪くなって栄養と酸素が十分に供給されず、視力が低下してきます。進行してしまうと出血や網膜剥離を引き起こしたり、時には失明に至ったりするケースもあります。また、白内障になる人も多いと言われます。
糖尿病網膜症は、かなり進行するまで自覚症状が無いことも少なくないので、「まだちゃんと見えているから大丈夫」といった自己判断は禁物です。糖尿病の人は、目に特別な異常を感じなくても定期的に眼科を受診し、検査を受ける必要があります。
糖尿病神経障害
主に足や手の末梢神経が障害されます。その症状の出方は「手足の痺れ」「やけどや怪我の痛みに気づかない」などです。ほかにも胃腸の不調(下痢や便秘)、顔面神経麻痺、立ちくらみ、発汗異常、ED(勃起不全)など、多様な症状が現れてきます。
糖尿病腎症
血液を濾過して尿をつくる腎臓の糸球体(しきゅうたい)という部分の毛細血管が傷害を受けて機能が損なわれ、だんだんと尿がつくれなくなってきます。やがては人工透析と言って、機械で血液の不要な成分を濾過し、人工的に尿をつくらなければならなくなったりします。すると週に2~3回、定期的に病院などで透析を受けるようになるので、日常生活に大きな影響が及んできます。現在、人工透析になる原因の第1位が、この糖尿病腎症です。糖尿病腎症も自覚症状が無いままに進行しますので、早期に発見するためには、定期的に腎機能を検査(採血・尿検査など)する必要があります。ちなみに糖尿病腎症にて人工透析になると5年生存率は約55%と非常に厳しいデータもあります。
当クリニックにおける専門医による糖尿病治療
持続血糖モニタリングについて
糖尿病の治療は、HbA1c(ヘモグロビンエーワンシー)という「血糖値の平均値」を基準に評価を行うのが一般的ですが、HbA1cは過去2-3か月の血糖値の平均を見ているという点が重要なポイントです。
以前は、「糖尿病の患者さんはHbA1cが高いのが良くないから正常域(HbA1c 5~6%)まで何とかして下げよう」、とさまざまな薬剤を使って下げようと努力していました。しかし、2008年に発表された大規模臨床試験では、血糖値を正常域まで下げた結果、死亡率が逆に上がってしまったという結果が発表され、血糖値は下げるだけではなく適切な下げ方も求められるようになってきました。
そのために有用な方法が持続血糖モニタリングです。従来の血糖測定では、血糖値が食事療法や運動療法によって上がったり下がったりすることを “点”で見ていましたが、持続血糖モニタリングでは“線”で見ることが出来るようになりました。例えば就寝時の低血糖や食後の高血糖などを、明確に把握できるようになったことが大事なポイントです。
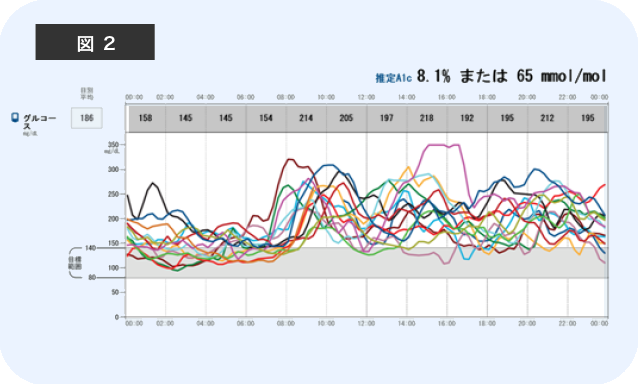
 ※この方は、食後に高血糖になっています。
※この方は、食後に高血糖になっています。
一般的に行われる絶食時の朝一番の採血だと、この方は100 mg/dl程度しか血糖値はなく、「正常」と判断されます。
持続血糖モニタリングというシステムは2008年に出てきました。当時は器械を有線でお腹に付け、3日間の血糖値を持続的に測定できるものでした。それが2010年になって無線となり、器械をお腹につけて6日間の血糖値を把握できるようになりました。そして2016年に『Freestyleリブレ』という器械が発売され、2週間という長い期間の血糖値の変動を測定することができるようになり、糖尿病の治療が劇的に良質なものに変化しました。
劇的に変化した点をあげると、まず①この器械により血糖値の上下運動が明確に把握できることなったこと、②夜間の低血糖やその他の低血糖を明確に把握できることになったこと、③血糖値は十人十色と、全員異なりますので、その人の血糖値に合った薬剤を選択できるようになったこと、④食事の内容、食事の順番(海藻類を先に食べたほうがいい、など)でどのように血糖値が上がるのか分かるようになったこと、などたくさんあります。現在の糖尿病診療においては、この器械なしに良質な血糖管理は不可能と言ってもいいかもしれません。
 現在、当院で導入しているのはアボット社の『Freestyleリブレ』という持続血糖測定のシステムです。
現在、当院で導入しているのはアボット社の『Freestyleリブレ』という持続血糖測定のシステムです。
この中で現在の医療保険制度で認められているのは『FreestyleリブレPro』という製品で、専用のセンサーを体に2週間装着することにより、その期間の血糖変動を線で確認することができます。
当院ではその血糖値の推移を見ることによって、飲んでいただく薬剤や注射の選択、運動療法や食事療法の成果の確認や、今後の治療の進め方を考えるようにしています。
持続血糖測定による治療を保険で受けていただくには、受診する医療機関が施設基準を満たしている必要があります。具体的には糖尿病の治専門的療をしている施設であること、かつ後述するインスリンポンプ治療を実施している施設のみが提供できる治療方法となりますので、全国でも比較的使える医療機関は限定されているのが現状です。当院はこの施設基準を満たしていますので、FreestyleリブレProを使うことにより、より正確かつ患者さんそれぞれの生活の実態に即した血糖の管理が可能です。
(参考HP:糖尿病ネットワーク)
またお手持ちのスマートフォンと連動して血糖値を評価する『ガーディアンコネクト』という器械が2019年に新しく認可されました。この器械はスマートフォンとBluetoothで連動し、今現在の血糖値をご本人のスマートフォンで把握することができます。特に優れた点は、ご家族様もそのデータを共有することができることです。そのため、高齢の患者さんが低血糖となりそうな状況をご家族の方が察知して予防線を張ったり、極端な高血糖傾向がある時にインスリンを注射したりするなど、日々の生活の中における過剰な高血糖や低血糖を予防する血糖管理が可能になります。
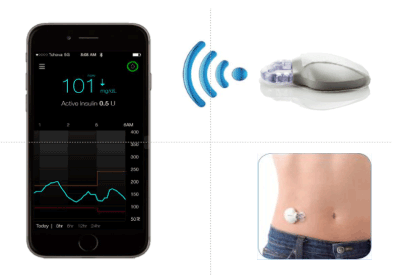 お腹につけたセンサーからBluetoothでスマートフォンに血糖値を表示(メドトロニック社パンフレットより引用改定)
お腹につけたセンサーからBluetoothでスマートフォンに血糖値を表示(メドトロニック社パンフレットより引用改定)
持続血糖測定器による治療のタイミング
当院で持続血糖測定器を用いた治療は、主に以下の2つの場合に行います。
一つ目は、患者さんに合ったお薬を選択するためです。患者さんごとに血糖変動は異なります。一日の中で血糖値が高いのが午前中なのか、午後なのか、夜なのかなどを把握することで、どのタイミングでお薬を飲んでいただくのがいいのか適切に判断することができます。当院では、最初の数日の血糖変動のデータをもとに、1~2種類のお薬を選び、次の1週間で血糖値がどのように改善されたのか、を、グラフにしてご覧いただいています。
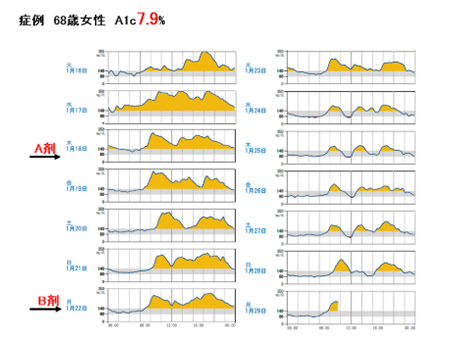 ※健診で高血糖を指摘され来院、HbA1cは7.9%とかなりの高血糖状態でした。
※健診で高血糖を指摘され来院、HbA1cは7.9%とかなりの高血糖状態でした。
A剤を内服されてからやや改善しましたがもう一息だったので、1月22日からB剤を追加して著明に改善したのが分かります。
二つ目はHbA1cが6.5%、お薬を飲んで6%を下回ってくるような場合です。
このような時には平均血糖値は110~120 mg/dl前後となりますので、食後の高血糖のみならず就寝中の低血糖が起きてくる数値となってきます。
治療によって順調に血糖値が下がり、改善してきた暁に今後低血糖が出そうなリスクをはらんでいる期間に改めて器械を装着することで、
低血糖が起こらないようなコントロールをするようにしています。
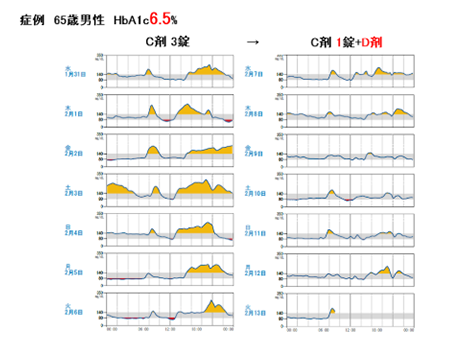 HbA1cは6.5%と良好ですが、C剤という強いお薬を高容量(3錠)内服している患者さん。
HbA1cは6.5%と良好ですが、C剤という強いお薬を高容量(3錠)内服している患者さん。
初めの1週間(1月31日~2月6日)は、食後の高血糖や寝ている時間の低血糖が起こっています。
そのため、薬剤を調整したところ、後半の1週間(2月7日~13日)は食後の高血糖や寝ている時間の低血糖がなくなったのが分かります。
低血糖になってしまうと“ふらつき”や“めまい”を起こし、その結果転倒や骨折、最悪の場合にはそのまま寝たきりになってしまうこともあり得ますので、糖尿病の治療では低血糖を起こさないようなコントロールをすることが極めて重要です。そして低血糖の頻度が高くなると認知症の発症率も上がってしまうことも分かっています。糖尿病治療は、「高い血糖値をコントロールする」だけが目的ではなく、同時に治療の過程で低血糖を起こさないようにする、低血糖を起こさないお薬の選択をする、ということを考えていく必要があります。
また血糖値の推移が線で確認できることから食後の血糖値スパイク(グルコーススパイク)という血糖値の極端な上昇具合が著名に分かりますので、患者さんご自身にとっても「食事の内容を見直そう」「食事の順番をコントロールしよう」「食後の運動療法に取り組もう」といった意識を持っていただきやすく、治療に前向きに取り組んでいただけるようになります。そういった患者さんご自身に治療の重要性を認識していただくために用いることも良くあります。
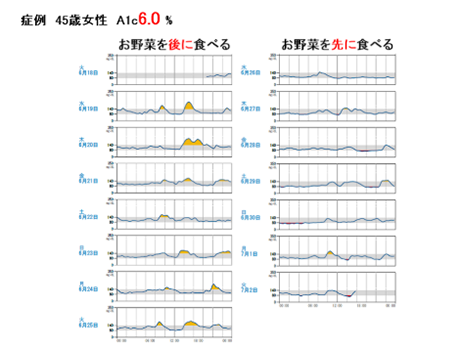 お薬などは飲んでいない、軽症の糖尿病の女性ですが、お野菜を「先に」食べることで食後の高血糖(グルコーススパイク)がなくなったのが分かります。
お薬などは飲んでいない、軽症の糖尿病の女性ですが、お野菜を「先に」食べることで食後の高血糖(グルコーススパイク)がなくなったのが分かります。
つまり、「食事の順番をコントロールする」ことは血糖値を上げないようにするために非常に重要です。
持続血糖モニタリング治療の費用について
当院では持続血糖モニタリングによる治療を保険診療でお受けいただくことができます。患者さんの自己負担額としては、1割負担の方ですと約1,400円、3割負担の方ですと約4,200円前後となります。
インスリンポンプについて
インスリンポンプ療法とは専用の小型の器械を用いることで、持続的に皮下にインスリン注射を注入する治療法のことです。適応となるのは、ご自身のインスリンを出すことができない1型糖尿病の方、もしくは特に治療の難しい2型糖尿病の方、そして妊娠中の方が挙げられます。
この治療法を実施する頻度が最も高いのは、1型糖尿病です。1型糖尿病はインスリンが不足しているため、インスリン強化療法という1日に4回・2種類の注射を打つ治療が必要になります。それでもコントロールが難しい場合には1日に5回注射をしたり、お薬を調整して血糖値をコントロールをします。ただそれでも上手くコントロールができずに高血糖や低血糖を繰り返しているような方にはインスリンポンプ療法は非常に良い適応になります。
 インスリンポンプ
インスリンポンプ
(メドトロニック株式会社パンフレットより引用)
血糖値というのは低すぎると低血糖症状に伴い意識を失うこともありますし、逆に高血糖になるとひどい時には「糖尿病性ケトアシドーシス(急速な脱水による昏睡・意識障害など)」を引き起こします。1型糖尿病の方はたった数回インスリンが切れただけでもそういった生命の危機を伴うことがあるため、「日常生活において何らかのタイミングでインスリンが注射できない」ということを防ぎ、持続的に血糖値の状態を安定させるための治療方法がインスリンポンプ療法です。毎回注射を打たなくてもよい、というメリットはありますが、24時間専用の器械が体に装着されている、というデメリットがあります。しかしインスリン強化療法に比べて低血糖を比較的コントロールしやすい治療方法となりますので、メリットの方が大きいと考えています。
またもう一つのデメリットとして費用が高い、ということがあります。インスリンポンプの器械レンタル料や、インスリンのお薬の量が患者さんによって多くなったりすることにより、一般的には1割負担の方で5,000円~6,000円前後、3割負担の方で15,000~20,000円の自己負担額となることが多くあります。これは通常のインスリン治療の方と比べて、1.5倍~2倍程度のコスト負担となってしまいます。しかし非常に高い治療成果が期待できますので、当院では血糖値のコントロールが難しく、特にリスクの高い患者さんにはインスリンポンプ療法による治療を取り入れています。
インスリンポンプを使った最新の治療として、「SAP療法」と言う治療方法があります。これはインスリンポンプをつけながら、そのすぐ横に持続血糖測定器をつけて“今現在”の治療をオンタイムで表記し、血糖値がある一定以下になりかけていきたらインスリンを自動的に止めることができる治療法です。こういった器械が出てきたことにより、低血糖になってしまって意識を失ってしまう、などといった状態を回避することができます。昨今自動車を運転中に治療中の方が低血糖になってしまって交通事故を起こしてしまうことが問題となっていますが、そういったことも予防することができるようになっていますし、逆の高血糖すぎる場合にアラームを鳴らすこともできます。このように器械や治療方法は日々進化を続けていますので、糖尿病治療の選択の幅はますます広がってきていると言えます。
 SAP(Sensor Augmented Pump)療法。
SAP(Sensor Augmented Pump)療法。
左のセンサーから、右のインスリンポンプに血糖値を送り、そのデータをもとに血糖管理を行う。
(メドトロニック社パンフレットより引用)
管理栄養士による栄養指導

- 食事をコントロールと言われても、今の食事から具体的に何をどのくらい減らせばいいの?
- 普段の食事に気を付けているけど、このまま継続していて大丈夫?
- テレビで特集されていた食事療法を試してみたいけど、私にも合っている?
- どうしても欠席できない飲み会があるけど、何に気を付けたらいいの?
- 食事だけじゃなくて運動にも取り組みたいけど、どんな運動がおススメ?
など、糖尿病の治療に取り組む中で疑問や不安に思われることはたくさんあるのではないでしょうか。
そこで当院では、医師の指示に基づいて「より具体的に」「より分かりやすく」「より現実的に」皆さんの生活環境・習慣に合った食事療法の取り組みをしていただけるよう、管理栄養士による栄養指導を行っています。
栄養指導では医師での診察と別に20分~30分の時間を取って、患者さんお一人お一人のライフスタイルや食習慣、糖尿病の状態をしっかり把握したうえで、具体的な取り組みについてお伝えします。食べ方のコツや調理の際の工夫、献立などについてもお話ししますので、ぜひ積極的に日常生活に取り込んでいきましょう!
※栄養指導は各種医療保険の対象です。
※栄養指導の対象となる方は原則として医師よりご案内しますが、ご希望の方はお気軽に診察時にお声かけください。
糖尿病の治療を継続するうえで定期的に必要となる検査について
糖尿病には自覚症状がありませんが、血糖値が高い状態を長い間放置していると、全身の血管が障害されて様々な合併症を引き起こしてしまいます。よって糖尿病の治療を受けられている方は、現時点で合併症がどれだけ進行してしまっているか、また治療によってしっかりと合併症の進行を抑えることができているか、ということを定期的に検査して確認することが非常に大切です。 以下に、糖尿病の治療を継続していくうえで定期的に必要となる検査について、それぞれご説明します。
心電図、運動負荷試験心電図、心エコー
糖尿病の合併症の内、直接生命に関わる重大な合併症のひとつに「心筋梗塞」があります。実は、心筋梗塞を起こした患者さんのうち、ほとんどが糖尿病を合併しているということが分かっています。
心電図は、心臓の動きを電気信号に変えて測定するものです。心臓に何らかの異常が起こると心臓のリズムが乱れるため、心電図にも異常が出てきます。また特に狭心症の患者さんは常に心電図で異常がみられるのではなく、狭心症の発作が起こったときに初めて心電図に異常が確認されます。狭心症の発作は運動によって引き起こされるので、運動の負荷をかけて心電図を測定する検査も行う必要があります。
また心エコー検査は心電図と異なり、超音波を用いて心臓の状態を画像としてみることができる検査です。この検査では心臓の大きさや形、壁の厚さ、動き方などが分かります。そもそも心臓がどれだけ弱っているのかや、心筋梗塞を起こしてしまって動きが悪くなっている場所などを確認することができます。
これらの検査は患者さんにもよりますが、原則として1年に一度は実施して経過を確認していきます。
ABI・頸動脈エコー検査
これらは糖尿病によって血管がどれだけ傷んでいるか、「動脈硬化」の状態を把握するための検査です。
ABI検査では、両手(上腕)両足(足首)の血圧を同時に図ります。正常では足首の血圧の方が上腕の血圧より高いのですが、動脈硬化が進むと足首の血圧が上腕の血圧よりも低くなります。つまり、上腕という比較的太い血管がどれだけ詰まっているか、を血圧によって推定する検査です。
頸動脈エコーは、心エコーと同じく超音波を用いて首筋を走る頸動脈の中を画像としてみることができます。頸動脈は動脈の中でも太い血管であるにもかかわらず、体表から浅いところを走っているので観察がしやすいという特徴があります。また動脈硬化が発生しやすい部位でもあります。頸動脈を観察して大きな異常が確認された場合、全身の動脈でも同じような異常があるのではないかと推定することができます。
動脈硬化も症状がなく徐々に進行していくため、少なくとも年に一度、定期的にその進行の程度を確認することが大切です。
腹部エコー検査・便潜血検査
糖尿病の患者さんは、非アルコール性脂肪肝炎(NASH)に代表される慢性肝疾患が潜在的に合併しているケースが多いことが分かっています。
またNASHは血液検査では肝機能異常を示さず、知らないうちに肝硬変や肝がんに進行していることもあります。このことからヨーロッパを中心とした学会でも、糖尿病の患者さんには腹部エコー検査によって、脂肪肝や慢性肝障害の有無をチェックすることが勧められています。肝臓がんだけでなく大腸がん、膵臓がんについても糖尿病によって発症のリスクが上昇することが分かっていますので、こういった重大な病気をいち早く見つけるためにも、定期的な腹部エコーによる検査が大切です。 また大腸がんは腹部エコーだけでなく、便潜血検査によっても見つけることができます。
当院では原則として年に一度、定期的に腹部エコーや便潜血の検査を実施することで、合併症の早期発見に努めています。
CT検査
患者さんによっては血管や臓器がエコー検査で見えにくかったり、充分な評価ができなかったりすることがあります。このような場合には、状況に応じてCT検査をご紹介します。CT検査はX線を使い身体の断面を撮影する検査ですが、特に心臓、大動脈、気管支・肺などの胸部、肝臓、腎臓などに関して、超音波による検査よりも更に詳細な画像を確認することができます。
ただし患者さんにとってエコーほど気軽に行えるものではなく被曝という負担もかかりますので、どうしても必要な患者さんにのみ限定して検査を行います。